Da primeira morte por covid-19 no Brasil, em março, até o país se aproximar de 100 mil vidas perdidas, o que a comunidade médica aprendeu sobre o tratamento dessa doença?
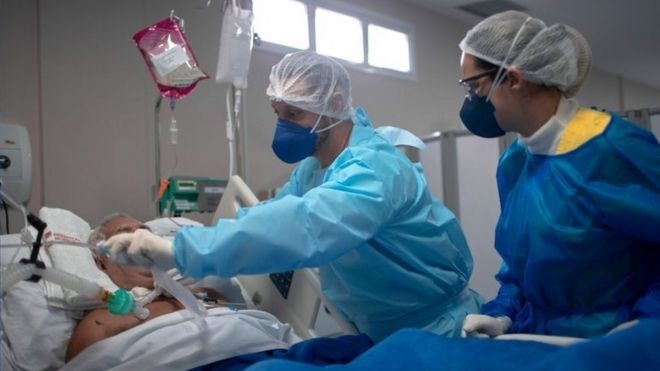
Embora ainda existam muitas dúvidas sobre o coronavírus, médicos que trabalham no enfrentamento da covid-19 dizem que o avanço em relação ao tratamento dos pacientes até aqui já reduz parte das mortes e internações, ao dar um caminho mais claro de como efeitos da doença, como inflamações, podem ser combatidos.
Essa evolução está no aprimoramento de práticas dentro de hospitais, como mudar a posição dos pacientes para melhorar oxigenação (evitando até a intubação de alguns deles), além do uso de remédios para combater efeitos da doença em casos indicados, como a dexametasona (que combate uma reação desproporcional do sistema imunológico que mata alguns pacientes).
“Fomos literalmente aprendendo sobre a doença no curso do enfrentamento”, diz Jaques Sztajnbok, chefe da Unidade de Terapia Intensiva (UTI) do Instituto de Infectologia Emílio Ribas.
É por isso, ele diz, que um paciente internado em agosto, em iguais condições de uma pessoa internada em março, tem agora “maiores chances de ser melhor tratado e sobreviver”.
“Quando ele chegava lá em março, não havia qualquer protocolo baseado em evidências que se mostrasse efetivo. E hoje temos evidências”, diz Sztajnbok.
Se o debate público ficou centrado, em muitos momentos, na busca por um remédio milagroso e capaz de combater o vírus, os médicos ouvidos pela BBC News Brasil apontam que, na verdade, os avanços no tratamento de pacientes com coronavírus estão em práticas e medicamentos que já existiam e que tiveram seus usos adaptados para combater não o vírus, mas os efeitos dele no corpo.
A seguir, veja os principais avanços no tratamento da covid-19 apontados por médicos que atuam no Brasil:
1. Paciente de bruços
Quem acompanhou as notícias sobre o coronavírus nos últimos meses ouviu falar na técnica de virar o paciente de bruços, a chamada pronação. Ela ganhou fama recentemente, mas é uma técnica antiga, que já era usada antes da chegada do coronavírus, para aumentar a quantidade de oxigênio que entra nos pulmões.
No contexto de uma UTI, Sztajnbok diz que se trata de uma “estratégia salvadora”. “Às vezes você não consegue oxigenar bem o paciente de costas para o leito e, ao virá-lo para baixo, os índices de oxigenação aumentam até 50%”, afirma.

Ele diz que os pacientes ficam nessa posição, em média, 16 horas. Mas que já teve casos em que precisou deixar pacientes por até 30 horas antes de voltar à posição inicial.
“Tive uma paciente com 145kg para a qual precisei de 7 profissionais para pronar. Tive que brigar na UTI porque estavam dizendo que eu estava louco porque queria pronar aquela paciente”, diz Sztajnbok. “Isso foi feito de 5 a 7 vezes ao longo da internação na UTI.”
E ela sobreviveu? “Essa paciente não só teve alta como saiu andando do hospital.”
Além de efetiva, a medida também é trabalhosa, segundo os médicos, já que exige vários profissionais para virarem a pessoa, no caso dos pacientes intubados. Em um contexto de doença infecciosa, essa aproximação de tantos profissionais se torna ainda mais delicada.
Um avanço importante no tratamento da covid-19 é a pronação mesmo antes da intubação do paciente.
Márcio Sommer Bittencourt, que é médico do centro de pesquisa clínica e epidemiológica do Hospital Universitário da Universidade de São Paulo (USP), diz: “Aprendemos que dá para pronar sem intubar, e que muitos pacientes ficam bem nessas circunstâncias, que talvez não precisasse intubar tanto”.
E vai além: “Isso inclusive faz com que muita da nossa correria por respiradores, como ocorreu em alguns lugares, talvez não tivesse sido tão necessária”.
Sztajnbok, que publicou numa revista eletrônica um relato de caso de dois pacientes não-intubados que foram pronados, também destacou a importância da técnica.
“Como tivemos risco potencial de escassez de equipamento e de uma sobrecarga enorme de paciente, começamos a pronar pacientes sem intubar, no caso daqueles que tinham condição respiratória melhor. Fazemos isso antes de intubar de cara – que era uma recomendação inicial”, diz. “Conseguimos evitar que alguns pacientes fossem intubados. Hoje isso já é prática mais recorrente.”
Para os pacientes que precisam de respiradores, outro ponto destacado pelos médicos está na operação do equipamento. Sztajnbok lembra que, se a programação não for correta, “pode levar inclusive à morte do paciente”.
“Existe o que chamamos de ventilação mecânica protetora. São várias variáveis que você tem que saber dirigir. E não adianta dar um Porsche se ele só dirigia Fusca até então, porque ele vai bater o Porsche na primeira esquina.”
2. Extensão da doença e ajuda médica
O próprio entendimento da extensão da doença no corpo do paciente mudou, como explica o epidemiologista Paulo Lotufo, professor da Faculdade de Medicina da Universidade de São Paulo (USP).
“Isso foi um baile que o vírus nos deu. Quando sai o primeiro relato da China, parece que é mais uma gripe, tipo H1N1, (contra a qual) sabemos como atuar. Quando chega à Itália, começamos a conversar com médicos Italianos e saem os primeiros artigos da China. E aí é que se fala: ´peraí, é algo diferente´. Então vimos que o vírus atua no sistema circulatório”, diz. “E isso é parte da catástrofe da mortalidade alta que estamos vendo.”
Entender a complexidade da covid, em vez de pensar no vírus como sendo exclusivamente um causador de pneumonia, foi um passo importante para entender outras áreas que devem ser foco de atenção e de tratamento, se necessário, como problemas cardíacos e renais causados pela doença.
Outra importante mudança foi sobre a recomendação de quando procurar ajuda médica, como aponta Bittencourt.
“Uma coisa que mudou em março, com a China, e nós demoramos para incorporar, é a ideia de que o cuidado do paciente deve ser precoce. Não esse besteirol do governo daqui de que deve ser tratado com remédio precoce, mas a ideia de que o paciente deve ser avaliado precocemente para avaliar a gravidade e eventualmente internado para medidas de suporte de forma precoce”, diz. “É uma coisa que no começo muita gente não recomendava, e agora é recomendado”.
A avaliação precoce e, consequentemente, a possível internação precoce é importante no combate à doença porque as medidas para combater os efeitos começam e são adequadamente acompanhadas pela equipe médica mais cedo.
No Brasil, o Ministério da Saúde anunciou em julho a alteração do protocolo médico para pessoas que sentirem sintomas leves da doença, passando a orientar que esses pacientes procurem um médico. Antes, a indicação era buscar ajuda profissional apenas em caso de sintomas mais graves.
3. Medicamentos
Se a cloroquina foi o remédio mais discutido no primeiro semestre de 2020, nenhum avanço veio dela. Pelo contrário, segundo os especialistas ouvidos pela reportagem: o debate em torno desse remédio tirou atenção e recursos de discussões e pesquisas mais importantes.
“Essa discussão faz mais mal do que as pessoas conseguem imaginar. O efeito colateral de uma medicação não é só o mal que faz diretamente no corpo da pessoa. O primeiro efeito colateral é econômico, de alocação de recurso escasso: nosso tempo como médico e pesquisador é escasso. Nosso recurso de atendimento é escasso. O malefício é gastar recurso (tempo e dinheiro) com coisa que comprovadamente não funciona”, diz Bittencourt.
“E tem outro efeito colateral que é dar falsa sensação de segurança. Se você fala que se ela tomar cloroquina vai ficar tudo bem, as pessoas deixam de se proteger. Se consigo te explicar o risco verdadeiro, você pode se cuidar.”
A importância dos medicamentos pesquisados até aqui está em combater os efeitos da doença, e não o vírus em si. O único antiviral que apresentou resultados positivos até agora foi o remdesivir, produzido nos Estados Unidos e criado inicialmente pra combater o ebola.
Ainda assim, especialistas dizem que não há estudos que comprovam um efeito muito significativo, e apontam que, além de caro, não é produzido no Brasil. Um tratamento à base de remdesivir utiliza seis doses, em média, e custará oficialmente quase US$ 3.200 (cerca de R$ 17 mil).
Após a publicação de um estudo que envolveu 1.063 pacientes com quadro moderado a crítico em diferentes países, um editorial do New England Journal of Medicine classificou os resultados como “relativamente modestos”. O principal deles foi uma diminuição no tempo para recuperação dos doentes, de 11 dias entre aqueles que receberam o remdesivir na veia e 15 o placebo. Também foi constatado menor percentual de mortalidade entre aqueles que receberam o remdesivir (7,1%) do que os que tomaram o placebo (11,9%), mas essa diferença não é considerada estatisticamente relevante.
O grande destaque é o corticoide dexametasona, que reduz a mortalidade de pacientes de covid-19 em ventilação mecânica, e que só deve ser usada com acompanhamento médico.
Em junho, pesquisadores da Universidade Oxford, no Reino Unido, anunciaram o resultado de um estudo que mostrou que as taxas de mortalidade dos pacientes graves e submetidos à ventilação mecânica que tomaram o medicamento foram reduzidas em um terço. A mortalidade dos que não estavam em respiradores, mas recebiam oxigênio suplementar foi reduzida em um quinto. E não houve benefícios para pacientes que não precisavam de ajuda para respirar.
O ensaio faz parte do estudo clínico randômico Recovery, que investiga seis potenciais tratamentos contra a covid em mais de 11 mil pacientes.
Bittencourt alerta que o medicamento “não é para qualquer caso”, mas que, para quem está na indicação, “o benefício é substancial”. “É a única medicação que realmente tem documentação clara, indiscutível, de benefício”, diz.
Sztajnbok destaca também o uso de anticoagulantes na terapia intensiva. “Antes da covid, a gente já usava em doses preventivas, para pacientes acamados. E nos pacientes com covid às vezes não era suficiente para evitar fenômenos trombóticos, aí passamos a doses mais altas nesses pacientes, e isso teve impacto inicial em mortalidade. Já foi um divisor de águas.”
Ele reflete que, até agora, os remédios que mais fizeram diferença na vida dos pacientes são baratos e aos quais os hospitais já tinham acesso. “O curioso é que isso não gera tanto impacto. Todo mundo quer uma droga que mate o vírus, como se isso fosse o principal”, diz.
“A ação direta do vírus pode ter potencial lesivo, mas a inflamação à qual ele se associa e os fenômenos trombóticos têm um impacto na mortalidade muito grande e, para um e para outro, encontramos caminhos terapêuticos que modulam muito bem essa resposta. E isso realmente teve impacto na mortalidade. O desfecho do vírus é o sistema imunológico do organismo que tem feito sua lição de casa, enquanto a gente mantém o paciente vivo.”
4. A equipe
Assim como os outros médicos entrevistados, Lotufo destaca a importância da quantidade e da qualidade dos profissionais de saúde como fator essencial no combate à covid-19.
“O que aconteceu de março pra cá é que houve uma melhoria da qualidade. É a famosa curva de aprendizado. Acontece em todos os lugares e o determinante dela nunca é o medicamento, na maior parte das vezes. É quando as equipes se afinam, se acertam. O tratamento de pacientes críticos, ele é mais determinante da qualidade e quantidade de pessoal. Claro que precisa ter bons equipamentos, mas o ventilador não ventila sozinho. É isso que aconteceu. Tivemos melhoria dessa qualidade.”
Novas pesquisas sobre o tratamento do coronavírus continuam sendo divulgadas todos os dias, com novas possibilidades. E, embora haja diretrizes para o tratamento da doença, os médicos têm autonomia para indicar o procedimento adequado ao paciente. O que o médico não pode é, segundo o Código de Ética Médica, “deixar de usar todos os meios disponíveis de promoção de saúde e de prevenção, diagnóstico e tratamento de doenças, cientificamente reconhecidos e a seu alcance, em favor do paciente”.
No momento em que todo mundo deposita as expectativas numa vacina contra a covid-19, Bittencourt lembra que, do ponto de vista de saúde pública, confiar num recurso não disponível é uma má estratégia. “Não tem como deixar de tomar atitudes hoje por algo que pode acontecer no futuro.”
“Falta as pessoas entenderem que uma doença epidêmica desse jeito é uma doença da comunidade, não é uma doença de pessoas. Ou a gente aprende isso, ou não acaba”, diz.
“O problema é nosso, no sentido mais amplo possível. Ou a gente age junto, ou erra junto, ou morre junto. Quem tem mais recursos sempre tem mais acessos, mas tem muita gente mais rica e mais educada morrendo também. Se a gente age como indivíduo, que acha que é mais importante do que o grupo, não tem como dar certo.”
BBC










































































Adicionar comentário